Инфаркт миокарда является одним из самых опасных заболеваний сердечно-сосудистой системы, которое требует немедленной медицинской помощи. В некоторых случаях, когда консервативное лечение не приводит к улучшению состояния пациента, может понадобиться операция на сердце.
Главной целью операции на сердце при инфаркте миокарда является восстановление нормального кровотока в поврежденном участке сердечной мышцы. Это достигается путем проведения реваскуляризации – восстановления проходимости заблокированных коронарных артерий. Для этого могут быть использованы различные методы, включая ангиопластику, шунтирование и реваскуляризацию с использованием биологических клапанов.
Операции на сердце при инфаркте миокарда проводятся только в специализированных кардиохирургических центрах. Во время операции пациент обычно находится под наркозом и подключен к искусственной вентиляции легких. Кардиохирурги используют современное высокотехнологичное оборудование, что позволяет провести операцию на самом высоком уровне.
Операции на сердце при инфаркте миокарда
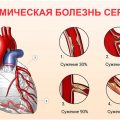
Инфаркт миокарда – это состояние, при котором отмирает часть сердечной мышцы из-за нарушения кровоснабжения. В тяжелых случаях, когда консервативное лечение не достаточно эффективно, может потребоваться хирургическое вмешательство.
Операции на сердце при инфаркте миокарда проводятся с целью восстановления нормального кровоснабжения сердца и предотвращения дальнейшего развития осложнений. Существует несколько видов операций, которые могут быть проведены в таких случаях.
Одной из наиболее распространенных операций является ангиопластика, или баллонная ангиопластика. Во время этой процедуры в узком участке коронарной артерии (сосуде, который обеспечивает сердце кровью) вводят специальный баллон, который раздувается и расширяет суженное место. Затем на месте сужения может быть установлен стент – специальная сетчатая трубка, которая поддерживает просвет артерии и предотвращает ее повторное сужение.
Другим методом является коронароангиография, которая позволяет наглядно изучить состояние кровеносных сосудов сердца. По результатам этого исследования врач может решить о необходимости проведения ангиопластики или других хирургических вмешательств.
В случаях, когда нарушение кровоснабжения сердца слишком значительное или есть риск развития осложнений, может потребоваться проведение шунтирования. Шунтирование проводится путем создания обходного пути для крови, который обходит суженное место коронарной артерии. Для этого могут использоваться сосуды пациента или протезы.
Все перечисленные операции проводятся под общим наркозом, с использованием специального хирургического инструментария и аппарата искусственного кровообращения.
Важно отметить, что выбор метода хирургического вмешательства и объем операции определяются врачом индивидуально, в зависимости от состояния пациента и характеристик его сердечно-сосудистой системы.
Перед проведением любой операции необходимо пройти все необходимые обследования и консультации специалистов. Также важно соблюдать все рекомендации врача после операции, для достижения наилучшего результата и предотвращения осложнений.
Применение операций на сердце
Операции на сердце при инфаркте миокарда выполняются для восстановления нормального кровообращения и предотвращения дальнейших осложнений. Ниже приведены основные типы операций, которые применяются при инфаркте миокарда.
Ангиопластика и стентирование
Ангиопластика и стентирование — это минимально инвазивные методы лечения инфаркта миокарда. Во время ангиопластики внутренний слой артерии, заблокированной тромбом, расширяется с помощью специального баллона, восстанавливая нормальный кровоток. Часто после ангиопластики используют стенты — маленькие металлические сетки, которые помогают поддерживать пропускную способность артерии.
Коронарное шунтирование
Коронарное шунтирование — это процедура, при которой хирург создает обходной путь вокруг заблокированной артерии, чтобы восстановить нормальный кровоток. Во время операции берется кусочек вены или артерии из другой части тела и подсоединяется к застраненной артерии сердца. Это обеспечивает альтернативный путь для поступления крови к сердцу.
Тромбэктомия
Тромбэктомия — это оперативное удаление тромба, заблокировавшего артерию сердца. Хирург использует специальный инструмент для удаления тромба и восстановления нормального кровотока. Тромбэктомия может быть применена как самостоятельная процедура, либо в комбинации с другими операциями.
Механическая поддержка сердца
При некоторых тяжелых случаях инфаркта миокарда может потребоваться механическая поддержка сердца. Это процедура, при которой специальное устройство помогает сердцу работать правильно. Одним из примеров такого устройства является искусственный сердечный клапан или механический насос, который помогает качать кровь через сердце.
Трансплантация сердца
В редких случаях, когда сердце становится совершенно неработоспособным из-за инфаркта миокарда, может потребоваться трансплантация сердца. Это операция, при которой больному пересаживается здоровое сердце донора.

Наличие таких разнообразных методов лечения позволяет эффективно бороться с осложнениями инфаркта миокарда и повысить шансы на полное восстановление здоровья пациента.
Необходимость хирургического вмешательства
Операции на сердце при инфаркте миокарда являются неотъемлемой частью комплексного лечения этого заболевания. В некоторых случаях хирургическое вмешательство является необходимостью и может спасти жизнь пациента. Это особенно актуально в случае развития осложнений инфаркта миокарда, таких как образование тромбов, разрывы сердечной мышцы или повреждение клапанов.
Основные показания для операций на сердце при инфаркте миокарда:
- Образование тромбов в коронарных артериях, которые могут привести к полному или частичному закрытию кровотока.
- Развитие кардиогенного шока — тяжелого состояния, при котором сердечная мышца не обеспечивает достаточного кровотока органам и тканям.
- Разрыв сердечной мышцы, что приводит к развитию сердечной недостаточности и может быть фатальным.
- Повреждение сердечных клапанов в результате инфаркта миокарда.
- Формирование аневризмы сердца — выпячивания стенки сердца, которое может привести к нарушению его функционирования.
Основные типы операций на сердце при инфаркте миокарда:
- Стентирование — процедура, при которой расширяется закрытую кровотоком артерию с помощью специального стента.
- Шунтирование — создание обходных путей для обхода закупоренных артерий, используя сосуды-протезы или собственные сосуды пациента.
- Клапанная замена — замена поврежденных сердечных клапанов на искусственные или тканевые протезы.
- Удаление тромбов — проведение операции для удаления образовавшихся тромбов в коронарных артериях.
Выбор метода и необходимость хирургического вмешательства зависит от множества факторов:
- Тяжесть заболевания и осложнений, которые развились.
- Возраст пациента и наличие сопутствующих заболеваний.
- Доступность необходимых ресурсов и опыт специалистов в конкретной медицинской учреждении.
- Предпочтения пациента и его согласие на проведение операции.
Важно помнить, что решение о необходимости хирургического вмешательства при инфаркте миокарда принимается индивидуально для каждого пациента, и только квалифицированный врач может определить оптимальный метод лечения и провести необходимую операцию.
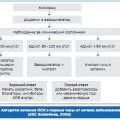
Показания к операции при инфаркте миокарда
Инфаркт миокарда (сердечный приступ) — это состояние, при котором происходит некроз (отмирание) ткани сердечной мышцы вследствие нарушения кровоснабжения. В зависимости от тяжести инфаркта и состояния пациента может потребоваться хирургическое вмешательство. Показания к операции при инфаркте миокарда могут быть следующими:
- Обструкция коронарных артерий: Если коронарные артерии забиты тромбами или имеют сужения, что вызывает острую ишемию, операция может быть необходима для восстановления нормального кровотока.
- Разрыв миокарда: В некоторых случаях инфаркт может вызвать разрыв сердечной мышцы и привести к сердечной недостаточности. Хирургическое вмешательство может помочь восстановить целостность миокарда и восстановить его функции.
- Формирование дыхательной недостаточности: При инфаркте миокарда могут возникнуть осложнения, такие как отек легких или тромбоэмболия, которые могут нарушать нормальное дыхание. Операция может быть назначена для устранения этих условий и восстановления нормальной функции дыхательной системы.
- Сердечная или миокардиальная реваскуляризация: Если инфаркт вызывает значительное поражение сердечной мышцы и нарушение ее функции, операция может быть вып
Проведение операций на сердце
Операции на сердце при инфаркте миокарда являются частой и важной процедурой для спасения жизни пациента. Они выполняются для восстановления кровоснабжения сердечной мышцы, удаления тромбов и восстановления нормального кровотока.
Существует несколько типов операций на сердце, которые могут быть выполнены при инфаркте миокарда:
- Стентирование: в этой процедуре восстанавливается кровоток в суженных коронарных артериях путем введения стента — специального пружинного металлического сетчатого каркаса. Это позволяет расширить суженное место и улучшить кровоснабжение сердечной мышцы.
- Шунтирование: в этой операции создаются обходные пути (шунты), которые объезжают суженные участки коронарных артерий. Шунтирование может быть выполнено с использованием сосудистой ткани пациента или искусственных протезов. Это помогает восстановить нормальное кровоснабжение сердца.
- Экстракорпоральное кровообращение: это процедура, при которой кровь пациента выводится из организма и проходит через искусственный аппарат кровообращения, который заменяет функцию сердца и легких. Это позволяет хирургам провести сложные операции на сердце, не останавливая сердечную деятельность.
Операции на сердце проводятся в специализированных хирургических отделениях и требуют высокого уровня квалификации хирургов и медицинского персонала. Они выполняются под общим наркозом, с использованием мониторинга важных показателей организма пациента.
После операции пациентам обычно требуется тщательный послеоперационный уход, включая реабилитационные процедуры и прием лекарств. Однако операции на сердце при инфаркте миокарда в значительной степени способствуют восстановлению нормальной сердечной функции и повышению шансов пациента на выживание.
Техники хирургического лечения
Операции на сердце при инфаркте миокарда выполняются для восстановления нормальной работы сердечно-сосудистой системы. В зависимости от состояния пациента и степени повреждения сердца, могут применяться различные техники хирургического лечения.
1. Ангиопластика и стентирование:
- Ангиопластика – это процедура, при которой суженные или закупоренные артерии расширяются с помощью специального баллона.
- Стентирование – это применение тонкой трубки (стента), которая помогает поддерживать расширенные артерии в открытом состоянии.
2. Шунтирование:
При шунтировании врач использует сосуды-графты, чтобы объезжать суженные участки артерий и восстанавливать нормальное кровоснабжение сердца. Графт может быть взят из другой части тела (например, сосуды ноги) или использован из искусственного материала.
3. Коронароартериальное шунтирование:
Коронароартериальное шунтирование, или СABG (от англ. Coronary Artery Bypass Grafting), является одной из наиболее распространенных процедур для лечения инфаркта миокарда. При этой операции врач создает обходные маршруты для крови, объезжая заболевшие участки артерий с помощью сосудистых графтов.
4. Резекция миокарда:
Резекция миокарда – это удаление поврежденной области сердечной мышцы. Эта процедура может быть выполнена при ослаблении мышцы сердца или формировании нерегулярных рубцов, которые затрудняют нормальное сокращение сердца.
5. Трансплантация сердца:
В тяжелых случаях инфаркта миокарда, когда сердце не функционирует должным образом, может потребоваться трансплантация сердца. При этой процедуре больное сердце заменяется донорским сердцем, чтобы восстановить нормальную работу органа.
6. Вспомогательные устройства искусственного кровообращения:
В некоторых случаях, когда пациент находится в критическом состоянии или ожидает трансплантацию, используются вспомогательные устройства искусственного кровообращения. Эти устройства помогают поддерживать работу сердца и предотвращают его полное отключение.
Сравнение различных техник хирургического лечения Техника Описание Ангиопластика и стентирование Расширение и поддержание открытости артерий с помощью баллона и стента. Шунтирование Использование сосудистых графтов для создания обходных маршрутов вокруг суженных артерий. Коронароартериальное шунтирование Создание обходных маршрутов для крови при помощи сосудистых графтов. Резекция миокарда Удаление поврежденной области сердечной мышцы. Трансплантация сердца Замена больного сердца донорским сердцем. Вспомогательные устройства искусственного кровообращения Использование устройств, поддерживающих работу сердца в критических случаях. Выбор метода операции на сердце
При инфаркте миокарда, операция на сердце является важным этапом лечения. Однако выбор метода операции зависит от различных факторов, включая общее состояние пациента и характеристики пораженного сердца. Ниже приведены наиболее распространенные методы операций при инфаркте миокарда.
Коронарное шунтирование
Коронарное шунтирование является одной из наиболее часто применяемых операций при инфаркте миокарда. В ходе этой операции, хирург создает обходной путь вокруг заблокированных коронарных артерий, используя сосуды из других частей тела пациента, например, грудные артерии или вены ног. Это позволяет восстановить нормальный кровоток к сердцу, уменьшает риск повторных инфарктов и улучшает общее состояние пациента.
Ангиопластика
Ангиопластика — это метод операции, целью которого является расширение заблокированной или суженной коронарной артерии. Во время ангиопластики, врачи вводят гибкую трубку (катетер) в заблокированную артерию и расширяют ее с помощью надувания баллона. Иногда вместо баллона используются металлические стенты, которые остаются внутри артерии после процедуры, поддерживая ее открытой. Ангиопластика может быть проведена как отдельная операция, так и в сочетании с коронарным шунтированием.
Механическая помпа
Механическая помпа используется в крайне тяжелых случаях инфаркта миокарда, когда сердце неспособно самостоятельно справиться с нагрузкой. В ходе операции, хирург вводит механическую помпу, которая помогает сердечным мышцам сокращаться и поддерживает кровоток по организму. Это временная мера, позволяющая сердцу восстановиться и защищает организм от повреждения нарушенным кровотоком. По мере восстановления сердца, помпа постепенно снимается.
Трансплантация сердца
Трансплантация сердца является крайним методом лечения инфаркта миокарда и назначается только в случаях, когда все другие методы неэффективны. В такой операции, заболевшее сердце заменяется здоровым сердцем от донора. Трансплантация сердца сложная и рискованная процедура, требующая строгой совместимости донора и получателя, а также постоянного приема иммуносупрессивных препаратов после операции.
Выбор метода операции на сердце при инфаркте миокарда осуществляется с учетом множества факторов и требует индивидуального подхода к каждому пациенту. Большинство операций на сердце при инфаркте миокарда проводятся с целью восстановления нормального кровотока и предотвращения повторных инфарктов, что способствует улучшению общего состояния пациента и его дальнейшему выздоровлению.
Этапы проведения операции
Операция на сердце при инфаркте миокарда проводится в несколько этапов, каждый из которых имеет свою цель и задачи. Вот основные этапы проведения операции:
-
Анестезия
Перед началом операции пациенту вводится общий наркоз, чтобы исключить болевые ощущения, обеспечить безболезненность и расслабленность.
-
Открытие грудной клетки
Хирург делает надрезы в грудной клетке, чтобы получить доступ к сердцу. Обычно делается вертикальный разрез по середине грудины.
-
Соединение с искусственным кровообращением
Для обеспечения поступления крови в организм пациента, сердце отключается от кровяного русла, а его функции временно выполняет аппарат искусственного кровообращения.
-
Остановка сердца
Сердце останавливается, чтобы хирург мог без препятствий выполнить операцию на сердце. Кровь продолжает циркулировать через аппарат искусственного кровообращения.
-
Проведение операции
В данном этапе хирург удаляет внутренние преграды, восстанавливает ущербленные сосуды и выполняет другие необходимые манипуляции на сердце для устранения последствий инфаркта миокарда.
-
Завершение операции
После выполнения всех необходимых процедур, сердце снова запускается, а аппарат искусственного кровообращения отключается. Грудная клетка закрывается при помощи швов.
Восстановление после операций на сердце
После проведения операций на сердце, восстановление пациента является неотъемлемой частью успешного и эффективного лечения. Восстановление после операций на сердце нацелено на укрепление сердечно-сосудистой системы и быстрое возвращение пациента к обычной жизни.
Одной из важных составляющих восстановления является физическая активность. Пациентам обычно рекомендуется начинать с легких упражнений, таких как ходьба или езда на велосипеде, и постепенно увеличивать интенсивность и продолжительность физической активности. Упражнения помогают укрепить сердце, увеличить выносливость и улучшить общую физическую форму.
Для контроля за восстановлением и оценки эффективности лечения важно регулярно проходить обследование и консультации у кардиолога. В ходе обследования могут быть назначены дополнительные методы исследования, такие как ЭКГ, УЗИ сердца или нагрузочное тестирование.
После операций на сердце также чрезвычайно важно придерживаться здорового образа жизни. К этому относятся отказ от курения, здоровое питание, умеренное потребление алкоголя и соблюдение рекомендаций врача по приему лекарственных препаратов.
Важным аспектом восстановления является также эмоциональная поддержка. После операции пациент может испытывать стресс, депрессию или тревогу. В этом случае рекомендуется консультация психолога или психотерапевта, а также поддержка родных и близких.
В целом, восстановление после операций на сердце требует индивидуального подхода и тесного взаимодействия пациента с врачом. Соблюдение всех рекомендаций и регулярное посещение врача помогут достичь полного восстановления и возвращения к активной жизни.
Вопрос-ответ:
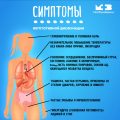
Что такое инфаркт миокарда?
Инфаркт миокарда — это нарушение кровоснабжения сердечной мышцы, что приводит к некрозу (отмиранию) части сердечной ткани.
Каковы причины развития инфаркта миокарда?
Основной причиной развития инфаркта миокарда является проблема с кровоснабжением сердца, обусловленная перекрытием артерий, которые обеспечивают сердечную мышцу кислородом и питательными веществами.
Когда назначают операцию на сердце при инфаркте миокарда?
Операция на сердце при инфаркте миокарда назначается, когда консервативное лечение не способно восстановить нормальное кровоснабжение сердца. Также операция может быть необходима, если инфаркт привёл к осложнениям, таким как сердечная недостаточность.
Какие операции на сердце проводятся при инфаркте миокарда?
При инфаркте миокарда могут быть проведены следующие операции: коронарное шунтирование, при котором создаются обходные пути крови вокруг перекрытых артерий; ангиопластика, при которой расширяют суженные артерии с помощью специального баллона; эндоваскулярная реваскуляризация, при которой через катетеры проводится введение препаратов, разрушающих тромбы или растворяющих сгустки крови.
Как долго длится операция на сердце при инфаркте миокарда?
Время проведения операции на сердце при инфаркте миокарда зависит от её типа и сложности. Очень часто оперативное вмешательство занимает 3-4 часа, но в некоторых случаях может затягиваться на 6-8 часов.
Как происходит реабилитация после операции на сердце при инфаркте миокарда?
После операции на сердце при инфаркте миокарда пациентам назначают реабилитационную программу, которая включает в себя физическую терапию, диету, контроль над весом, контроль над артериальным давлением, контроль над стрессом и постепенное возвращение к обычной активности.
Видео:
Как работает сердце человеа Инфаркт миокарда первые признаки