Повышенное давление, или артериальная гипертензия, является одной из наиболее распространенных болезней современности. Это хроническое состояние, при котором сила, с которой кровь давит на стенки кровеносных сосудов, повышается выше нормы. Повышенное давление может быть опасным для здоровья, так как оно может привести к различным сердечно-сосудистым заболеваниям, включая инсульт и сердечный приступ.
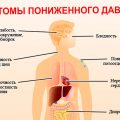
Повышенное давление обычно не вызывает симптомов и длительное время может проходить незамеченным. Однако при высоком артериальном давлении могут возникать головокружение, усталость, сильная пульсация в висках, шум в ушах, одышка, повышенное сердцебиение. Люди с повышенным давлением также могут замечать, что их зрение ухудшается, они страдают от головной боли, особенно в затылочной части головы.
Существует множество причин повышенного давления. Она может быть обусловлена генетическим фактором, а также такими хроническими заболеваниями, как ожирение, сахарный диабет и заболевания почек. Также некоторые привычки, такие как употребление соленой пищи и курение, могут способствовать развитию повышенного давления. Лечение повышенного давления включает изменение образа жизни, таких как правильное питание, физическая активность и отказ от вредных привычек. Также может понадобиться применение лекарственных препаратов для снижения артериального давления.
Что такое повышенное давление и какие его проявления: причины, симптомы, лечение
Повышенное давление, или артериальная гипертензия, является одним из наиболее распространенных заболеваний сосудов и сердечно-сосудистой системы. Это состояние связано с постоянно повышенным давлением крови в артериях. Артериальная гипертензия может стать причиной серьезных осложнений, поэтому важно знать ее причины, симптомы и методы лечения.
Причины повышенного давления:
- Генетическая предрасположенность. Повышенное давление может передаваться по наследству.
- Нарушение работы почек. Почечная патология может вызывать повышение артериального давления.
- Нарушение эндокринной системы. Некоторые эндокринные заболевания могут привести к повышению давления.
- Неправильное питание. Употребление большого количества соли и животных жиров может вызывать повышенное давление.
- Сидячий образ жизни. Малоподвижный образ жизни способствует развитию артериальной гипертензии.
Симптомы повышенного давления:
- Головная боль.
- Головокружение.
- Шум в ушах.
- Повышенная утомляемость.
- Тошнота и рвота.
- Боль в груди.
Лечение повышенного давления:
Лечение повышенного давления должно включать изменение образа жизни и прием лекарственных препаратов.
- Изменение образа жизни:
- Избегать соленой и жирной пищи.
- Увеличить физическую активность.
- Отказаться от курения и употребления алкоголя.
- Управлять стрессом и обеспечивать достаточный отдых.
- Прием лекарственных препаратов:
- Диуретики, которые помогают удалить излишнюю жидкость из организма.
- Бета-блокаторы, которые уменьшают частоту сердечных сокращений и снижают силу сокращений сердца.
- Ангиотензин-превращающий фермент (АПФ) ингибиторы, которые расширяют сосуды и снижают сопротивление кровотока.
- Кальциевые антагонисты, которые расширяют сосуды и снижают периферическое сопротивление.
Важно помнить, что лечение артериальной гипертензии должно проводиться под наблюдением врача и быть комплексным. Регулярное измерение давления и соблюдение указанных рекомендаций помогут снизить риск осложнений и улучшить качество жизни.
Повышенное давление: основные аспекты
Повышенное давление или артериальная гипертензия – это состояние, при котором давление крови в сосудах организма повышается выше нормального значения. Повышение артериального давления является одной из наиболее распространенных проблем с сердечно-сосудистой системой и может привести к серьезным последствиям для здоровья.
Основными причинами повышенного давления являются:
- наследственность;
- жирная и неправильная диета;
- недостаточная физическая активность;
- ожирение;
- стресс;
- злоупотребление алкоголем и курение.
Основными симптомами повышенного давления являются:
- головные боли;
- головокружения;
- шум в ушах;
- покраснение кожи;
- повышенная утомляемость;
- нарушение сна;
- повышенная раздражительность.
Лечение повышенного давления направлено на снижение артериального давления до нормальных значений и предотвращение осложнений. Оно может включать в себя:
- изменение образа жизни, включая устранение вредных привычек и правильное питание;
- физические упражнения и занятие спортом;
- лекарственную терапию;
- контроль над стрессом и психоэмоциональным состоянием;
- регулярные медицинские осмотры и консультации с врачом.
В своей статье мы рассмотрели основные аспекты повышенного давления, включая его причины, симптомы и возможные методы лечения. Учитывая серьезность данного состояния, рекомендуется обратиться к врачу для более подробной диагностики и определения оптимального лечебного курса.
Происхождение повышенного давления
Повышенное давление в организме человека может происходить по различным причинам. Наиболее распространенными из них являются:
- Генетическая предрасположенность: если вашим родственникам, особенно близким, страдает или страдало повышенное давление, вы также можете быть в группе риска. Это объясняется наследственностью определенных генов, которые влияют на работу сердечно-сосудистой системы.
- Неправильный образ жизни: неправильное питание, употребление больших количеств алкоголя, курение и недостаток физической активности могут привести к появлению высокого кровяного давления. Постоянный стресс, недостаток сна, избыток веса также могут быть факторами риска.
- Заболевания: некоторые хронические заболевания, такие как болезни почек, эндокринные нарушения, атеросклероз и диабет, могут вызывать повышение давления.
- Повышенный уровень соли: употребление большого количества соли может увеличить объем крови и способствовать удержанию воды в организме, что приводит к повышению давления.
- Возраст: с возрастом риск развития повышенного давления увеличивается. Это связано с естественным старением сосудов и ухудшением их эластичности.
Понимание причин повышенного давления является важным шагом к оценке риска и принятию правильных мер для его контроля и лечения. Если у вас есть признаки повышенного давления, регулярные медицинские обследования и обращение к врачу помогут своевременно выявить его и принять необходимые меры.
Виды повышенного давления
- Эссенциальная гипертензия — самая распространенная форма повышенного артериального давления. Она случается без учета каких-либо особых причин, и наследственность играет важную роль в ее развитии.
- Вторичная гипертензия — появляется в результате других заболеваний или состояний организма. Например, она может быть вызвана проблемами с почками, щитовидной железой, сердцем или гормональными нарушениями.
- Идиопатическая гипертензия — это форма повышенного давления, причина которой неизвестна. Она относится к группе эссенциальной гипертонии, но отличается от нее отсутствием наследственных факторов.
Независимо от вида повышенного давления, симптомы обычно связаны с долгосрочным повышением артериального давления. Чаще всего проявляются головные боли, головокружение, усталость, затруднение дыхания и покраснение кожи. Если вы наблюдаете подобные симптомы, важно обратиться к врачу для диагностики и назначения лечения.
Лечение повышенного давления может включать изменение образа жизни, таких как снижение потребления соли и жиров, регулярная физическая активность, отказ от никотина и алкоголя. В некоторых случаях применяются медикаментозные средства для снижения давления. Важно не заниматься самолечением, а следовать рекомендациям врача.
Факторы, влияющие на повышение давления
- Наследственность: Повышенное давление может быть унаследовано от родителей или близких родственников. Если кто-то из вашей семьи страдает от гипертонии, у вас может быть повышен риск развития этого заболевания.
- Возраст: С возрастом риск развития повышенного давления увеличивается. У лиц старше 60 лет гипертония встречается чаще.
- Пол: Мужчины имеют более высокий риск развития повышенного давления по сравнению с женщинами до примерно 64 лет. После этого возраста риск становится примерно одинаковым для обоих полов.
- Расовая принадлежность: У некоторых расовых групп повышенный риск развития гипертонии, например у афроамериканцев.
- Неправильное питание: Переедание пищи, богатой солью, животными жирами и холестерином, может привести к повышению артериального давления.
- Ожирение: Избыточный вес оказывает дополнительное давление на сердце и сосуды, что может повышать давление.
- Физическая неактивность: Отсутствие физической активности может снижать эластичность сосудов и приводить к повышению артериального давления.
- Потребление алкоголя: Чрезмерное потребление алкоголя может привести к повышению давления и увеличению риска развития гипертонии.
- Курение: Никотин, содержащийся в табаке, вызывает сужение сосудов и повышение давления.
- Стресс: Непостоянные эмоции и стресс могут временно повышать артериальное давление, а постоянный стресс может стать причиной гипертонии.
Это лишь некоторые факторы, которые могут повышать давление. Комплексное воздействие этих и других факторов может способствовать развитию гипертонии. Предупредить или снизить риск повышенного давления можно с помощью изменения образа жизни, в том числе правильным питанием, контролем веса, умеренной физической активностью и отказом от вредных привычек.
Симптомы повышенного давления
Повышенное артериальное давление, или гипертония, является распространенным заболеванием, которое может иметь серьезные последствия для здоровья человека. В большинстве случаев гипертония длительное время не проявляет симптомов, поэтому она называется «тихим убийцей». Однако существуют определенные признаки, которые можно отнести к симптомам повышенного давления.
Основные симптомы повышенного давления:
-
Головная боль — один из самых распространенных симптомов повышенного давления. Она может быть ощущена в затылочной области, на висках или во всей голове. Головные боли могут быть тупыми, пульсирующими или острыми.
-
Головокружение — чувство потери равновесия или нестабильность может сопровождать повышенное давление. Головокружение может быть легким или сильным, и может периодически возникать или быть постоянным.
-
Затрудненное дыхание — при повышенном давлении может возникать чувство удушья или неспособности принять глубокий вдох. Это связано с ухудшением кровоснабжения органов и тканей.
-
Боль в груди — повышенное давление может вызывать дискомфорт или боль в области груди. Это может быть симптомом сердечной недостаточности или проблем с сердечно-сосудистой системой.
-
Тошнота и рвота — при повышенном давлении у некоторых людей может возникать тошнота и рвота. Это связано с нарушением работы желудка под воздействием высокого давления.
Если у вас появились указанные симптомы, важно обратиться к врачу для проведения диагностики и начала лечения. Быстрое обращение за медицинской помощью поможет предотвратить серьезные осложнения, связанные с повышенным давлением.
Головные боли
Головные боли являются одним из самых распространенных симптомов повышенного давления. Этот симптом возникает из-за увеличенного кровяного давления, которое оказывает давление на стенки сосудов головного мозга.
Головные боли, вызванные повышенным давлением, часто имеют пульсирующий характер и могут сопровождаться головокружением, тошнотой и рвотой. Боли обычно локализуются в затылочной и височной области головы.
Повышенное давление может быть вызвано несколькими причинами, включая стресс, нерегулярное питание, физическую неактивность, избыточный вес, генетическую предрасположенность, а также проблемы с сердцем и почками.
При появлении головной боли и подозрении на повышенное давление необходимо обратиться к врачу для диагностики и лечения. Врач может назначить медикаментозную терапию, изменение образа жизни и диеты, а также рекомендовать физические упражнения для контроля давления.
Важно заметить, что головные боли могут быть также связаны с другими заболеваниями и состояниями, поэтому самолечение не рекомендуется. При появлении симптомов необходимо обратиться за помощью к квалифицированному специалисту.
Также стоит отметить, что для профилактики повышенного давления и головных болей рекомендуется поддерживать здоровый образ жизни, включая регулярную физическую активность, балансированное питание, отказ от курения и употребления алкоголя, а также контроль над уровнем стресса.
Зрительные расстройства
Повышенное давление может оказывать негативное влияние на зрительную систему, вызывая различные зрительные расстройства. В этом разделе мы рассмотрим некоторые из них.
- Очаговые изменения зрения: при повышенном давлении может наблюдаться сужение или расширение сосудов сетчатки глаза, что приводит к затруднению зрения в определенных областях.
- Слабое зрение в темноте: повышенное давление может оказывать негативное влияние на улучшение зрения в условиях недостаточной освещенности. Это может привести к затруднениям при вождении в темноте или в помещениях с недостаточным освещением.
- Появление «мушек» перед глазами: люди с повышенным давлением могут часто видеть «мушки» перед глазами — это маленькие точки или пятна, которые двигаются вместе с взглядом. Они могут быть вызваны изменениями внутриглазного давления, которые влияют на работу стекловидного тела.
Если у вас есть повышенное давление и вы замечаете какие-либо изменения в зрительной системе, обязательно обратитесь к врачу-офтальмологу. Он проведет необходимый осмотр и сможет определить причину и лечение зрительных расстройств.
Сердечные проблемы
Повышенное давление является одним из самых распространенных признаков сердечных проблем. Оно может быть вызвано различными факторами, включая нарушение работы сердца, сужение артерий или рост сосудистой ткани. В результате этого сердце должно работать с большим напряжением, что может привести к серьезным последствиям, таким как инфаркт миокарда или инсульт.
Основными причинами сердечных проблем являются атеросклероз, гипертония и сердечная недостаточность. Атеросклероз возникает из-за образования жировых бляшек на стенках артерий, что может привести к их сужению и повышенному давлению. Гипертония – это постоянное повышение артериального давления, что может быть связано с нарушением работы сердца или почек. Сердечная недостаточность означает, что сердце не может эффективно сжиматься и откачивать кровь, что приводит к увеличению давления в артериях.
Симптомы сердечных проблем могут включать:
- Боль в груди, которая может быть описана как давление, сжатие или жжение.
- Ощущение одышки или затрудненное дыхание.
- Быстрая или нерегулярная сердцебиение.
- Потерю сознания или ощущение слабости.
- Отеки или набухание ног и лодыжек.
Лечение сердечных проблем обычно включает комбинацию медикаментозной терапии, изменений в образе жизни, таких как диета с низким содержанием соли и жиров, физическая активность и отказ от вредных привычек. В некоторых случаях может потребоваться хирургическое вмешательство, такое как шунтирование или установка кардиостимулятора.
| Название препарата | Действие |
|---|---|
| Диуретики | Снижают отечность и давление в артериях. |
| Бета-блокаторы | Уменьшают частоту и силу сердечных сокращений. |
| Антагонисты кальция | Расширяют артерии и снижают сопротивление кровотока. |
| Антикоагулянты | Уменьшают свертываемость крови и риск тромбообразования. |
Важно заметить, что самолечение сердечных проблем может быть опасным. Если у вас есть признаки сердечной проблемы или вы подозреваете, что у вас повышенное давление, обратитесь к врачу для диагностики и лечения. Раннее выявление и эффективное лечение сердечных проблем могут существенно улучшить прогноз и качество жизни пациента.
Причины повышенного давления
Повышенное давление, или гипертония, может быть вызвано целым рядом причин. Некоторые из них являются наследственными факторами, тогда как другие связаны с образом жизни и окружающей средой. Вот некоторые из самых распространенных причин повышенного давления:
-
Фамильная артериальная гипертония: эта форма гипертонии является наследственным заболеванием и передается от родителей к детям. В некоторых случаях, особенно когда родители страдали от сердечно-сосудистых заболеваний, гипертония может развиться уже в молодом возрасте.
-
Приобретенная артериальная гипертония: эта форма гипертонии может развиваться по ходу жизни человека и связана с различными факторами. Наиболее распространенные причины включают несбалансированную диету, физическую неактивность, курение, употребление алкоголя, стресс и ожирение.
-
Болезни почек: некоторые заболевания почек могут привести к повышению артериального давления. Например, хроническая почечная недостаточность или поликистозные почки могут вызывать гипертонию.
-
Эндокринные нарушения: ряд эндокринных заболеваний, таких как гипертиреоз (повышенная функция щитовидной железы) и гиперальдостеронизм (повышенное выделение альдостерона), могут способствовать повышению артериального давления.
-
Лекарства и субстанции: некоторые лекарства и другие субстанции, такие как оральные контрацептивы, некоторые антидепрессанты и стероиды, могут привести к повышению давления.
Это только некоторые из причин повышенного давления. Если у вас обнаружены признаки гипертонии, важно обратиться к врачу для точного диагноза и разработки индивидуального плана лечения.
Вопрос-ответ:
Что такое повышенное давление?
Повышенное давление, или артериальная гипертония, — это состояние, когда давление внутри артерий постоянно повышено, что может привести к серьезным проблемам со здоровьем, включая болезни сердца и инсульты.
Какие могут быть причины повышенного давления?
Повышенное давление может быть вызвано различными причинами, включая наследственность, неправильное питание, слишком большой вес, отсутствие физической активности, стресс и некоторые заболевания, такие как болезни почек и эндокринные нарушения.
Какие симптомы могут свидетельствовать о повышенном давлении?
Симптомы повышенного давления часто не проявляются ярко и могут быть незаметными для человека. Однако, некоторые из них включают головную боль, головокружение, шум в ушах, нарушения сна, чувство утомляемости и одышку.
Каковы последствия негативных проявлений повышенного давления на сердце и сосуды?
Постоянно повышенное давление оказывает негативное воздействие на сердце и сосуды. Оно может привести к развитию сердечной недостаточности, инфаркту миокарда, инсульту, атеросклерозу и другим серьезным заболеваниям. Поэтому важно регулярно контролировать давление и принимать меры для его нормализации.
Как лечить повышенное давление?
Лечение повышенного давления включает несколько аспектов. Важно осуществлять контроль давления, следить за питанием, исключая пищу, богатую солью, увеличивать физическую активность, избегать стрессовых ситуаций и принимать специальные лекарства, назначенные врачом.
Можно ли предотвратить повышенное давление?
Хотя некоторые факторы риска повышенного давления, такие как наследственность, нельзя изменить, можно предпринять меры для его предотвращения. Регулярные физические упражнения, здоровое питание, поддержание нормального веса и отказ от курения могут помочь снизить риск развития повышенного давления.