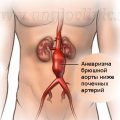
Инфаркт миокарда – это серьезное заболевание, которое возникает из-за прекращения поступления крови к сердечной мышце. Это состояние, требующее немедленной медицинской помощи и являющееся причиной многих смертельных случаев.
Однако, как показывают исследования, до 80% инфарктов миокарда можно предотвратить с помощью эффективных методов профилактики. Для этого необходимо внести некоторые изменения в свою жизнь.
В первую очередь следует обратить внимание на свой образ жизни и здоровое питание. Правильное питание снижает риск инфаркта миокарда на 30-40%. Помимо этого, необходимо отказаться от курения и ограничить потребление алкоголя.
Физическая активность – один из самых эффективных методов профилактики инфаркта миокарда. Согласно исследованиям, регулярные занятия спортом, хотя бы в течение 30 минут в день, снижают риск инфаркта миокарда на 50%.
Как предотвратить инфаркт миокарда
Инфаркт миокарда – это серьезное состояние, которое возникает вследствие нарушения кровоснабжения сердечной мышцы. Для предотвращения развития инфаркта миокарда следует стремиться к здоровому образу жизни и применять эффективные методы профилактики болезни.
Соблюдайте здоровый образ жизни
Основой профилактики инфаркта миокарда является здоровый образ жизни, который включает в себя следующие рекомендации:
- Питайтесь правильно и сбалансированно. В рационе должны быть присутствовать фрукты, овощи, злаки, низкожирные молочные продукты, нежирные источники белка (рыба, мясо без жира, яйца).
- Избегайте употребления продуктов, содержащих большое количество сахара, соли и жиров, особенно трансжиров.
- Регулярно занимайтесь физической активностью. Предпочтение следует отдать аэробным упражнениям, таким как ходьба, бег, плавание, велосипедная езда.
- Отказывайтесь от вредных привычек, таких как курение и употребление алкоголя.
Поддерживайте здоровый вес
Избыточный вес является фактором риска развития инфаркта миокарда. Следите за своим весом, регулярно проводите контроль и при необходимости принимайте меры для его снижения. Соблюдайте рекомендации по питанию и физической активности.
Контролируйте артериальное давление
Высокое артериальное давление – один из основных факторов риска развития инфаркта миокарда. Проводите регулярный контроль давления и при необходимости примите меры для его снижения. Следуйте рекомендациям врача и приемите препараты, назначенные для нормализации давления.
Снижайте уровень холестерина в крови
Высокий уровень холестерина в крови – один из факторов риска развития инфаркта миокарда. Проводите регулярный контроль уровня холестерина и примите меры для его снижения, если необходимо. Следуйте рекомендациям врача и приемите препараты или сделайте изменения в питании, чтобы снизить уровень холестерина.
Соблюдайте режим отдыха и сна
Недостаток сна и перенапряжение могут негативно сказываться на сердечно-сосудистой системе и повышать риск развития инфаркта миокарда. Постарайтесь выделять достаточное количество времени для отдыха и сна, соблюдайте режим дня.
Периодически проходите обследования и консультации у врача
Регулярные обследования и консультации у врача помогут своевременно выявить возможные нарушения и принять меры для предотвращения развития инфаркта миокарда. Не откладывайте посещение врача, особенно если у вас есть факторы риска или признаки проблем со сердцем.
| Факторы риска | Примеры |
|---|---|
| Курение | Злоупотребление табаком |
| Высокое артериальное давление | Гипертония |
| Высокий уровень холестерина | Гиперхолестеринемия |
| Сахарный диабет | Диабет 2 типа |
| Сидячий образ жизни | Малоподвижный образ жизни |
Роль правильного питания в профилактике
Правильное и сбалансированное питание играет важную роль в профилактике инфаркта миокарда. Употребление полезных продуктов помогает снизить риск развития сердечно-сосудистых заболеваний и поддерживает здоровье сердца.
В составе правильного питания должны быть следующие компоненты:
- Овощи и фрукты: они обогащены витаминами, минералами и антиоксидантами, которые помогают укрепить сердечно-сосудистую систему. Рекомендуется употреблять не менее 5 порций овощей и фруктов в день.
- Рыба: богата Омега-3 жирными кислотами, которые снижают уровень холестерина и воспаление в организме. Рекомендуется употреблять рыбу, такую как лосось, сельдь, тунец, не менее 2 раз в неделю.
- Оливковое масло: содержит полезные мононенасыщенные жиры, которые помогают снизить уровень холестерина и защищают сердце. Рекомендуется использовать оливковое масло в пище вместо других масел и жиров.
- Орехи и семена: они богаты полезными жирами, витаминами, минералами и антиоксидантами. Употребление орехов и семян связано с снижением риска развития сердечно-сосудистых заболеваний.
- Злаки и цельнозерновые продукты: они содержат клетчатку, которая помогает снизить уровень холестерина и улучшает работу сердца. Рекомендуется употреблять злаки и цельнозерновые продукты, такие как овсянка, гречка, ржаной хлеб.
Кроме этого, следует ограничить употребление ненатуральных жиров, сахара, соли и добавленных консервантов. Уменьшение употребления продуктов, содержащих эти вредные компоненты, поможет снизить риск развития сердечно-сосудистых заболеваний.
Важно также помнить о регулярном приеме пищи и контроле порций. Разделение питания на 5-6 небольших приемов в течение дня помогает улучшить обмен веществ и поддерживает стабильный уровень сахара в крови.
| Приемы пищи | Продукты |
|---|---|
| Завтрак | Овсянка с фруктами, яйцо, чай |
| Полдник | Орехи и семечки |
| Обед | Рыба, овощи, каша |
| Полдник | Фрукты, йогурт |
| Ужин | Курица, овощи, гречка |
| Полдник | Творог, свежие овощи |
Следование рациону правильного питания в сочетании с активным образом жизни, отказом от курения и умеренной физической активностью помогут снизить риск развития инфаркта миокарда и других сердечно-сосудистых заболеваний.
Снижение потребления продуктов, богатых холестерином
Холестерин – жироподобное вещество, присутствующее в продуктах питания животного происхождения. Холестерин является необходимым для организма в ограниченном количестве, но его избыток может привести к развитию сердечно-сосудистых заболеваний, включая инфаркт миокарда. Поэтому снижение потребления продуктов, богатых холестерином, является одним из важных методов профилактики болезни.
К продуктам, богатым холестерином, относятся:
- Мясо и мясные продукты – особенно жирные сорта мяса, колбасы, сосиски, сало.
- Животные жиры – масло, сливки, маргарин, майонез.
- Молочные продукты – сливки, сыр, сметана.
- Яичные желтки – содержат самое большое количество холестерина в яйце.
Для снижения потребления продуктов, богатых холестерином, рекомендуется:
- Уменьшить потребление жирного мяса и мясопродуктов. Приготовление пищи лучше осуществлять без добавления жиров, можно использовать специи и нежирные приправы для придания вкуса.
- Заменить животные жиры растительными. Растительные масла, такие как оливковое масло или подсолнечное масло, содержат меньше холестерина и насыщенных жиров.
- Выбрать нежирные молочные продукты. Отдавайте предпочтение нежирным сортам молока, йогуртам, творогу.
- Ограничить потребление яичных желтков. Яйца можно употреблять, но предпочтение следует отдавать белкам.
Соблюдение рационального питания, богатого плодами, овощами, рыбой, орехами, злаками и другими полезными продуктами, поможет снизить риск развития инфаркта миокарда и поддерживать здоровое сердце. При этом следует помнить, что потребление холестерина и жиров должно быть умеренным и соответствовать потребностям организма.
Увеличение потребления пищи богатой антиоксидантами
Антиоксиданты — вещества, которые защищают организм от повреждений, вызванных свободными радикалами. Свободные радикалы — это нестабильные молекулы, которые в больших количествах могут повредить клетки и ткани в организме. Инфаркт миокарда — это состояние, которое может быть вызвано повреждениями сердечной мышцы. Увеличение потребления пищи богатой антиоксидантами может помочь снизить риск развития инфаркта миокарда.
Вот некоторые продукты, которые содержат высокие уровни антиоксидантов:
- Фрукты и овощи: Ягоды, цитрусовые плоды, брокколи, шпинат, томаты и красные фасоль.
- Орехи и семена: Грецкие орехи, миндаль, семена льна и семена подсолнечника.
- Зеленый чай: Зеленый чай содержит множество полезных антиоксидантов, включая эпигаллокатехин-3-галлат (EGCG).
- Темный шоколад: Темный шоколад с высоким содержанием какао также может быть источником антиоксидантов.
Кроме того, следует соблюдать балансированную диету, включающую много свежих продуктов. Это поможет обеспечить организм всеми необходимыми питательными веществами.
Важно понимать, что увеличение потребления пищи богатой антиоксидантами не является единственным способом предотвращения инфаркта миокарда. Другие факторы, включая не курение, умеренное употребление алкоголя и физическая активность, также могут помочь снизить риск этого сердечно-сосудистого заболевания.
Регулярный прием омега-3 жирных кислот
Омега-3 жирные кислоты являются необходимыми компонентами правильного питания человека. Они играют важную роль в обеспечении нормального функционирования сердечно-сосудистой системы и в профилактике инфаркта миокарда.
Омега-3 жирные кислоты содержатся в таких продуктах, как лосось, тунец, семена льна, орехи, киноа и авокадо. Однако, чтобы получить достаточное количество омега-3, рекомендуется употреблять их в дополнительной форме, например, в виде пищевых добавок.
Прием омега-3 жирных кислот помогает укрепить стенки кровеносных сосудов, снизить уровень вредного холестерола и кровяного давления, а также улучшить кровообращение. Это способствует предотвращению образования атеросклеротических бляшек и сужению артерий, что является основными причинами инфаркта миокарда.
Регулярный прием омега-3 жирных кислот рекомендуется как для профилактики сердечно-сосудистых заболеваний, так и для поддержания общего здоровья. Отличным вариантом является прием морских рыб, богатых омега-3, не менее двух раз в неделю.
Однако, перед началом приема омега-3 жирных кислот в форме пищевых добавок, необходимо проконсультироваться с врачом. Он поможет определить оптимальную дозу и регулярность приема, учитывая индивидуальные особенности организма.
Физическая активность и ее влияние на сердечную систему
Физическая активность играет важную роль в поддержании здоровья сердечно-сосудистой системы. Регулярные физические упражнения способствуют укреплению сердечной мышцы, улучшают кровообращение, снижают риск развития сердечно-сосудистых заболеваний.
Умеренные аэробные тренировки, такие как ходьба, бег, плавание или езда на велосипеде, способствуют укреплению сердца и улучшению его работы. Во время физической активности частота сердечных сокращений возрастает, что способствует улучшению кровотока и окисления тканей. Также физическая активность помогает снизить уровень «плохого» холестерина в крови и предотвратить образование тромбов.
Согласно рекомендациям Всемирной организации здравоохранения (ВОЗ), взрослым людям рекомендуется ежедневно заниматься физическими упражнениями в течение 30 минут. Это может быть как непрерывная активность, так и несколько коротких тренировок в течение дня. Важно отметить, что перед началом интенсивных тренировок необходимо проконсультироваться с врачом, особенно если есть проблемы со здоровьем.
Кроме аэробных тренировок, для здоровья сердца полезными являются также упражнения силового характера. Они укрепляют не только сердце, но и мышцы, повышают общую выносливость организма. Однако перед выполнением упражнений силового характера также следует проконсультироваться с врачом и получить рекомендации от профессионального тренера.
Чтобы правильно организовать тренировки, можно обратиться к планам тренировок и программам, разработанным профессионалами. Они помогут определить нужную интенсивность, длительность и тип упражнений в зависимости от физической формы и здоровья.
Важно помнить, что физическая активность должна быть регулярной и постепенно увеличиваться. Не стоит заниматься тренировками бездумно и излишне усердствовать, так как это может привести к перенапряжению сердца и травмам.
Таким образом, физическая активность является одним из эффективных методов профилактики инфаркта миокарда. Регулярные тренировки помогут укрепить сердце, улучшить кровообращение и снизить риск развития сердечно-сосудистых заболеваний.
Ежедневные кардиоупражнения для укрепления сердца
Укрепление сердечно-сосудистой системы очень важно для профилактики инфаркта миокарда. Одним из эффективных способов укрепления сердца является ежедневное проведение кардиоупражнений. Такие упражнения помогают улучшить работу сердечных мышц, укрепить стенки кровеносных сосудов и повысить общую физическую выносливость.
Ниже представлен список кардиоупражнений, которые можно выполнять ежедневно для укрепления сердца:
- Бег или быстрая ходьба: эти упражнения помогают улучшить кровообращение, увеличить физическую активность и укрепить сердце. Начните с небольшого пробежки или ходьбы, постепенно увеличивая дистанцию и скорость.
- Велосипедная езда: этот вид физической активности отлично тренирует сердечно-сосудистую систему. Вы можете ездить на велосипеде как на улице, так и на тренажере.
- Плавание: плавание является одним из наиболее полезных видов кардиоупражнений. Это нагрузка на все группы мышц и помогает улучшить работу сердца.
- Аэробика: аэробные упражнения, такие как зумба или степ-аэробика, помогают укрепить сердце, улучшить кровообращение и потренировать дыхательную систему.
Важно помнить, что любые кардиоупражнения должны проводиться с предварительной консультацией врача и учитывать индивидуальные особенности организма. Также следует учитывать свои физические возможности и постоянно увеличивать нагрузку постепенно.
Помните, что регулярные ежедневные кардиоупражнения помогут укрепить сердце и снизить риск развития инфаркта миокарда. Они являются важной частью профилактики болезни и поддержания общего состояния организма в хорошей форме.
Регулярные прогулки на свежем воздухе
Одним из эффективных методов профилактики инфаркта миокарда является регулярное проведение прогулок на свежем воздухе. Прогулки способствуют улучшению кровообращения, снижению уровня холестерина в крови, а также укреплению сердечно-сосудистой системы.
Прогулки на свежем воздухе помогают улучшить состояние сердечно-сосудистой системы за счет увеличения потока кислорода в организме. Кислород, поступающий в органы и ткани, способствует лучшей циркуляции крови и насыщению ее кислородом.
Кроме того, прогулки на свежем воздухе способствуют нормализации уровня холестерина в крови. Холестерин является одним из факторов, приводящих к образованию внутрисосудистых отложений и возникновению атеросклероза. Регулярные прогулки помогают улучшить обмен веществ, снижая уровень «вредного» холестерина и повышая уровень «полезного» холестерина.
Важно отметить, что прогулки на свежем воздухе не требуют специальных тренировок и прекрасно подходят для людей любого возраста и физической подготовки. Рекомендуется проводить прогулки в течение не менее 30 минут каждый день или как минимум 4-5 раз в неделю.
Для достижения максимального эффекта от прогулок на свежем воздухе следует соблюдать несколько простых правил:
- Выберите правильное время для прогулок: предпочтительно проводить прогулки утром или вечером, когда воздух менее загрязнен и температура более приятная.
- Одевайтесь соответственно погоде: одежда должна быть удобной, теплой и защищать от ветра. В зимнее время рекомендуется использовать шапку и перчатки.
- Выберите подходящий маршрут: предпочтительно выбирать места, окруженные зеленью и далекие от загруженных дорог для минимизации воздействия транспортных выбросов.
- Учитывайте физическую нагрузку: начинайте прогулки со спокойным темпом и постепенно увеличивайте интенсивность. Важно не переутомиться.
Прогулки на свежем воздухе — простой, доступный и приятный способ поддержания здоровья сердца и сосудов. Включив их в свою рутину, вы сможете укрепить свое сердце и снизить риск развития инфаркта миокарда.
Умеренные тренировки для поддержания тонуса
Для поддержания тонуса сердечно-сосудистой системы и снижения риска развития инфаркта миокарда рекомендуется регулярное выполнение умеренных физических тренировок.
Умеренные тренировки помогают укрепить сердце, улучшить кровоснабжение мышц и органов, а также снизить уровень холестерина в крови.
| Виды умеренных тренировок: | Преимущества: |
| Ходьба |
|
| Бег |
|
| Велосипедная езда |
|
При выполнении умеренных тренировок необходимо учитывать свои физические возможности. Частота тренировок должна быть не менее 3-4 раз в неделю, с продолжительностью около 30-60 минут. Важно помнить о правильном дыхании и регулярно пить воду во время тренировок.
Умеренные тренировки не требуют особых навыков и дополнительного оборудования. Они могут быть выполнены в домашних условиях или на свежем воздухе. Главное – соблюдать регулярность и не перенапрягать организм.
Ознакомиться с другими методами профилактики инфаркта миокарда можно в следующих разделах:
- Здоровое питание для снижения риска развития инфаркта
- Отказ от вредных привычек
- Контроль артериального давления и холестерина
- Стресс и его влияние на сердце
Отказ от вредных привычек для здоровья сердца
Здоровье сердца играет ключевую роль в общем благополучии организма. Чтобы поддерживать его в хорошем состоянии и избежать возникновения инфаркта миокарда, необходимо отказаться от некоторых вредных привычек.
Вот несколько основных привычек, которых стоит избегать для сохранения здоровья сердца:
- Курение. Никотин, содержащийся в табачных изделиях, повышает риск развития сердечно-сосудистых заболеваний, включая инфаркт миокарда. Полное прекращение курения является одним из наиболее эффективных способов предотвратить сердечные проблемы.
- Употребление алкоголя. Чрезмерное употребление алкоголя может привести к повышению артериального давления, повреждению сердечной мышцы и повышенному риску инфаркта миокарда. Регулярное и умеренное употребление алкоголя может быть безопасным, но важно соблюдать меру и не злоупотреблять.
- Неправильное питание. Избыточное потребление насыщенных жиров, соли и сахара может привести к атеросклерозу и развитию сердечно-сосудистых заболеваний. Рацион должен быть сбалансированным, включать в себя свежие фрукты и овощи, нежирные источники белка, цельные зерна и богатые полезными жирами продукты.
- Сидячий образ жизни. Недостаток физической активности увеличивает риск развития сердечно-сосудистых заболеваний. Регулярные умеренные физические нагрузки, такие как ходьба, плавание, велосипедная езда или занятия спортом, способствуют укреплению сердечно-сосудистой системы и снижению риска инфаркта миокарда.
- Хронический стресс. Постоянное напряжение и стресс негативно влияют на сердце. Необходимо находить время для релаксации, заняться медитацией или другими техниками снятия стресса, чтобы уменьшить негативное воздействие на сердечную систему.
Внесение изменений в свою жизнь и отказ от вредных привычек может иметь значительный положительный эффект на здоровье сердца. Если вы хотите избежать инфаркта миокарда и сохранить своё сердце здоровым, сделайте первый шаг и избавьтесь от этих вредных привычек.
Бросить курение
Курение является одной из основных причин развития инфаркта миокарда. Никотин, содержащийся в сигаретах, способствует сужению сосудов, увеличению артериального давления и повышенному риску образования тромбов.
Бросить курение может быть трудно, но для предотвращения инфаркта миокарда это крайне важно. Для помощи вам могут пригодиться следующие методы:
- Поставьте перед собой цель. Определитесь, что для вас важнее – здоровье или сигареты. Следите за своим прогрессом и помните, что каждый день без курения является победой.
- Ищите поддержку. Расскажите своим друзьям и близким о вашем решении бросить курить. Они могут поддержать вас и помочь пережить трудные моменты. Также можно присоединиться к группам поддержки и общаться с людьми, которые тоже хотят бросить курить.
- Разработайте план. Подумайте о том, что может вызывать у вас желание курить, и придумайте план действий, как справиться с ними. Например, вы можете заняться физическими упражнениями, слушать музыку или заняться чем-то другим, чтобы отвлечься от сигареты.
- Избегайте ситуаций и людей, которые ассоциируются с курением. Например, если вы обычно курите после обеда, попробуйте занять себя другим делом по этому времени.
- Разрешите себе награды. Каждый раз, когда вы удерживаетесь от сигареты, подарите себе что-то приятное: купите себе новую книгу, позвольте себе сходить в кино или просто насладитесь чашкой чая.
Не забывайте, что бросить курение – это длительный процесс, и не всегда получается сделать это с первого раза. Не сдавайтесь, ищите подходящий для вас метод и помните о том, что каждый шаг в направлении отказа от курения приближает вас к здоровой жизни.
Вопрос-ответ:
Какие факторы могут повысить риск развития инфаркта миокарда?
Риск развития инфаркта миокарда может повыситься при наличии таких факторов, как курение, высокий уровень холестерина в крови, повышенное артериальное давление, диабет, наследственная предрасположенность, ожирение, низкая физическая активность и стресс.
Как организовать свой рацион питания для профилактики инфаркта миокарда?
Для профилактики инфаркта миокарда рекомендуется сократить потребление пищи, богатой животными жирами, сахаром и солью. Вместо этого следует увеличить потребление овощей, фруктов, рыбы, облепихи, орехов, зеленого чая и зерновых продуктов. Также стоит отказаться от курения и ограничить потребление алкоголя.
Может ли физическая активность помочь в профилактике инфаркта миокарда?
Да, физическая активность может помочь снизить риск развития инфаркта миокарда. Рекомендуется заниматься умеренной интенсивностью физической активности, такой как ходьба, плавание, езда на велосипеде или занятия в спортивном зале, в течение 150 минут в неделю. Однако перед началом занятий необходимо проконсультироваться с врачом.
Какие привычки следует изменить для профилактики инфаркта миокарда?
Для профилактики инфаркта миокарда следует изменить такие привычки, как курение и употребление алкоголя. Курение является одним из основных факторов, повышающих риск развития сердечно-сосудистых заболеваний. Употребление алкоголя в больших количествах также может негативно влиять на сердечную деятельность.
Можно ли питаться вегетарианской пищей для профилактики инфаркта миокарда?
Да, питание, основанное на растительной пище, может помочь в профилактике инфаркта миокарда. Растительные продукты богаты клетчаткой и антиоксидантами, которые могут снизить уровень холестерина в крови и улучшить работу сердца. Однако вегетарианцам рекомендуется обеспечивать достаточное потребление важных питательных веществ, таких как витамин B12, железо и кальций, через специальные добавки или продукты, приготовленные с использованием обогащенных ингредиентов.